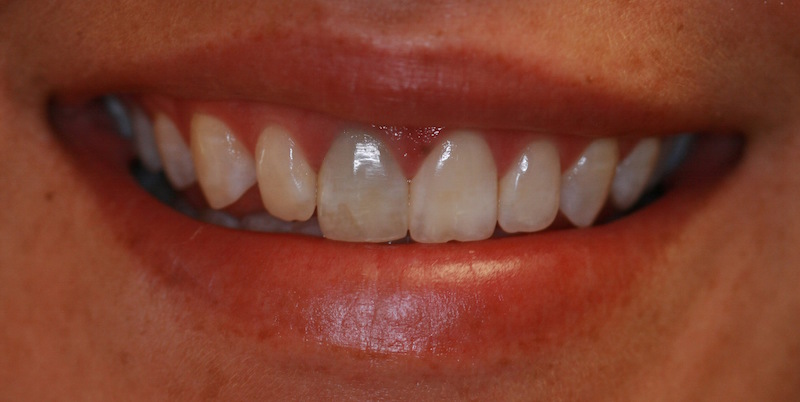
Es muy común que personas tengan una coloración oscura en un diente, esto podría indicar la presencia de una necrosis pulpar. Cuando un diente tiene necrosis pulpar su color cambia de blanco a oscuro. Es un estado patológico que indica la muerte del tejido pulpar del diente, es decir, las células que la forman han dejado de recibir inervación y vascularización.
La necrosis pulpar suele ser asintomática, pero a veces el paciente puede referir episodios de dolor espontáneo y de molestias o dolor con la presión. Normalmente, la aplicación de frío, calor o estímulos eléctrico en estos dientes necrosados no suele producir ninguna respuesta. Esto puede crear un poco de confusión al diagnosticar estos dientes. Los dientes necrosados pueden tener una percusión y palpación positiva, sobre todo cuando hay inflamación del tejido perirradicular. De todos modos habrá que tener en cuenta que en dientes multirradiculares, las respuestas a las pruebas de vitalidad son menos fiables, ya que puede existir tejido vital en una raíz y necrótico en otra.
Existen múltiples causas por las que un diente puede sufrir un oscurecimiento importante con respecto al resto. Las principales causas del diente oscuro son:
La primera y más frecuente es infecciosa (caries), la segunda es traumática que puede afectar el nervio y los vasos sanguíneos del diente, produciendo el diente oscuro, por una hemorragia pulpar en el interior del diente: se suele apreciar un cambio inicial de coloración rojo o rosa. Con el tiempo la sangre se degrada pudiendo ver colores como el naranja, marrón, azul o negro.
Calcificaciones: En ocasiones la respuesta del diente ante un traumatismo es la calcificación parcial o total de la cámara pulpar (la cavidad donde se aloja la pulpa). En estos casos se suele apreciar un aumento de la tonalidad amarilla.
Necrosis o muerte del tejido pulpar: ocurre ante un traumatismo intenso que sobrepasa a la capacidad de respuesta del diente. De esta manera, se produce un proceso de degeneración de la pulpa produciendo necrosis. El diente adquiere un color gris-marrón-negro en función del tiempo y la presencia de bacterias.
El tratamiento del diente oscuro empieza por un cuidadoso examen clínico y radiográfico. Es necesario determinar si el diente es restaurable, para eso la raiz debe estar íntegra.
Si existe una endodoncia previa el cambio de color con el paso del tiempo en los dientes endodonciados es frecuente y puede deberse a la presencia de sangre, tejido necrótico o incluso a los materiales empleados en la propia endodoncia. Es importante comprobar mediante una radiografía que la endodoncia esté realizada adecuadamente y descartar la presencia de lesiones alrededor de la raíz (el diente oscuro), tras lo cual, se podrá optar por un tratamiento de blanqueamiento interno, carilla o corona según la conveniencia de cada caso.
Si la causa de la decoloración es una caries profunda es necesario ver la profundidad de las caries y determinar si compromete la raíz. Si la raíz está íntegra o si la caries no está situada por debajo del nivel del hueso que está bajo la encía el diente es restaurable. El primer paso será es la eliminación de la lesión infecciosa mediante una endodoncia que es la limpieza del conducto radicular y de la cámara pulpar y su posterior obturación. Tras la fase antiinfecciosa, es necesario hacer una fase restaurativa estética mediante una carilla o corona de porcelana dependiendo del grado de destrucción de la corona dental.
Si el origen de la decoloración es un traumatismo dental, hay que investigar la presencia de una fractura o fisura radicular. Si la raíz está integra deberá seguirse el mismo protocolo de endodoncia y restauración expuesto en el caso anterior.
Si existe cualquiera de estas dos situaciones (fractura o fisura radicular) el diente no es restaurable. Hay que tener en cuenta que una microfisura es un espacio que siempre va a estar colonizado por microorganismos y siempre va a dar signos y síntomas de infección (dolor, fístulas, abscesos), por lo que en este caso el tratamiento deberá ser obligatoriamente la extracción de la pieza dentaria y su sustitución por una prótesis implantosoportada (implante dental).
Las complicaciones frecuentes de la necrosis pulpar son cuadros periapicales: abscesos, osteomielitis, fístulas, quistes, granulomas; o incluso más a distancia como celulitis, sepsis, etc. El tratamiento de conductos radiculares estará indicado siempre en cualquier situación de necrosis pulpar.
Si usted presenta un cambio de coloración en un diente, es importante que visite su odontólogo para un tratamiento adecuado, de este modo evita las complicaciones que pueden surgir ante un diente necrosado y a la vez devolver la estética natural de su sonrisa.








Comentarios